Papulosis linfomatoide: ¿Un linfoma “bueno”?
Los síndromes linfoproliferativos son una de las cosas que más nos cuesta a los dermatólogos explicar a los pacientes que reciben ese diagnóstico, seguramente porque ni nosotros mismos terminamos de entenderlos. Y como que no se puede abarcar todo, hoy hablaremos de la papulosis linfomatoide, que forma parte de los llamados síndromes linfoproliferativos CD30+, los cuales constituyen aproximadamente el 25% de todos los linfomas. La clasificación de la EORTCreconoce dos entidades en este apartado: la papulosis linfomatoide y el linfoma cutáneo anaplásico de célula grande (LCACG).
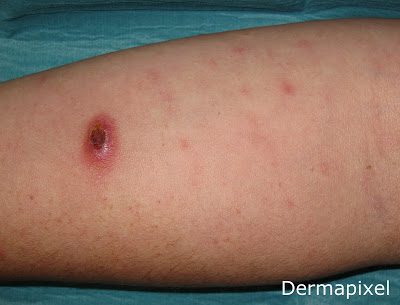
El lío empieza cuando intentamos ponernos de acuerdo en si la papulosis linfomatoide (PL) es un proceso benigno o maligno. ¿No la estamos clasificando con los linfomas? Pues sí, pero la mayoría de expertos piensan en la papulosis linfomatoide como un linfoma cutáneo indolente (vamos, que tiene poca mala leche), con un pico de incidencia en la quinta década de la vida y un excelente pronóstico (la supervivencia a los 10 años se acerca al 100%). Hasta un 70% de casos de PL se asocian a reordenamientos del gen del receptor de las células T (TCR). La descripción clásica de esta entidad consiste en brotes de pápulas eritematosas (a menudo en diferentes estadios) que se localizan frecuentemente en el tronco y la parte proximal de las extremidades, que progresan a una necrosis central y curan espontáneamente tras varias semanas, a veces meses. La histología es variable, tanto que los patólogos distinguen hasta 5 subtipos de la enfermedad (A-E), aunque un mismo paciente puede presentar varios de estos patrones histológicos, los cuales no son predictivos del curso clínico ni de la severidad de la enfermedad. Sin embargo, es importante diferenciarlos para distinguir esta entidad de otros linfomas mucho más preocupantes.
La PL puede presentarse conjuntamente con otros linfomas hasta en un 20% de los casos. Hay casos descritos en asociación con micosis fungoides, linfoma cutáneo anaplásico de célula grande, enfermedad de Hodgkin, linfoma anaplásico de célula grande (sistémico) y otros tipos de linfoma. En algunos casos se ha podido demostrar una clona original común. Todo ello puede conducir a presentaciones clínicas confusas y la necesidad de repetir biopsias cuando las lesiones cambien morfológicamente. Un buen consejo es que si los nódulos de la PL empiezan a aumentar por encima de 1 cm, debe considerarse sospechoso de progresión a otro tipo de linfoma. Por todo ello (por el solapamiento histológico con otros linfomas así como su posible evolución a procesos malignos) persiste hoy en día la discusión acerca de si se trata de una dermatosis benigna, premaligna o maligna, y es fundamental el seguimiento de estos pacientes.
 Con respecto a la evolución de la enfermedad la mayoría (60-70%) son cuadros autolimitados, pero hay que tener en cuenta que el riesgo de progresión a micosis fungoides es del 10-12%, la asociación con linfoma de Hodgkin del 9% y la asociación con linfoma anaplásico de célula grande del 9% (variable según las series).
Con respecto a la evolución de la enfermedad la mayoría (60-70%) son cuadros autolimitados, pero hay que tener en cuenta que el riesgo de progresión a micosis fungoides es del 10-12%, la asociación con linfoma de Hodgkin del 9% y la asociación con linfoma anaplásico de célula grande del 9% (variable según las series).
El hecho de que la mayoría de cuadros sean autorresolutivos hace que en muchas ocasiones no precisen tratamiento específico. Las alternativas terapéuticas para aquellos casos más “fastidiosos” se explican muy bien en este artículo de Lauren Hughey en Dermatol Clin (2015). Resumiendo mucho, tenemos diferentes alternativas dirigidas a tratar las lesiones o incluso tratamientos sistémicos para prevenir los brotes en aquellos pacientes que no precisen, siempre considerando el perfil beneficio-riesgo de cada tratamiento e individualizando según cada paciente. No se contempla utilizar quimioterapia para esta entidad. Las diferentes alternativas que se pueden proponer serían las siguientes:
- Corticoides tópicos. No previenen la aparición de nuevas lesiones, pero sí podemos conseguir que se resuelvan más rápidamente, de modo que se considera una alternativa segura y cómoda para la mayoría de pacientes con pocas lesiones y brotes aislados. No se ha demostrado la eficacia de los corticoides orales.
- Fototerapia. Aunque no existen datos publicados concluyentes, la fototerapia (PUVA o UVB) se utiliza como tratamiento de primera línea. También hay casos publicados con terapia fotodinámica, aunque naturalmente sólo sería factible en pacientes con lesiones en una zona muy localizada.
- El metotrexato (oral o subcutáneo) es el tratamiento más utilizado y consensuado en aquellos pacientes con indicación de tratamiento sistémico, y puede utilizarse a dosis de 10 a 25 mg semanales. El estudio con mayor número de pacientes (45), mostró un 87% de eficacia con este régimen terapéutico.
- El bexaroteno es un retinoide oral con elevada afinidad por el receptor X de los retinoides (RXR), aprobado por la FDA para el tratamiento de los linfomas cutáneos de células T en 1999, y que puede emplearse en estos pacientes por vía oral y también tópica, en gel (no siempre fácil de conseguir).
- El interferón se ha utilizado tanto por vía subcutánea como intralesional, pero no constituye un tratamiento de primera línea.
- Imiquimod es un tratamiento tópico que, aunque tiene otras indicaciones (infecciones víricas, queratosis actínicas y carcinoma basocelular superficial) provoca un incremento en la producción de citoquinas que tendría un efecto antitumoral en esta enfermedad. Podría indicarse en pacientes con lesiones muy localizadas.
- Finalmente el tratamiento con mostaza nitrogenada tópica (eso suena a armas de destrucción masiva) se considera un tratamiento para pacientes refractarios, con efectos limitados en cuanto a eficacia.
Os preguntaréis qué pasó con Amanda. Pues bien, después de confirmar el diagnóstico mediante el correspondiente estudio histológico (y finalmente se clasificó como una PL tipo D, que es poco frecuente), se han ido combinando el metotrexato oral a bajas dosis con la fototerapia UVB de banda estrecha, con muy buena evolución y control de las lesiones hasta el momento.
(Fuente: Dermapixel)